お知らせ
[緊急寄稿]新型コロナウイルス感染症(COVID-19)における重症度分類の限界─移植感染症学の視点からみたCOVID-19[第9章](高橋公太)


たかはし こうた●1948年生。新潟大学医学部卒業後,東京女子医科大学を経て,95年新潟大学医学部泌尿器科教授。2010年新潟大学医歯学総合病院総括副院長,日本臨床腎移植学会理事長,日本臓器移植ネットワーク理事などを歴任,ABO血液型不適合腎移植を日本で初めて成功,2012年度日本医師会医学賞,文部科学大臣2014年度科学技術賞を受賞した

Point
現在使用されているCOVID-19の重症度分類は,呼吸器疾患以外のCOVID-19関連型疾患の治療に当てはまらないため,大きな問題となっている
COVID-19の診断,予防および治療には病期分類を活用し,治療薬はその適切な時期に応じて投与すべきである
感染症の病態は病原体と宿主の生体防御機能の相互関係(相対性)によって規定される
本稿では,呼吸機能別の重症度分類を新型コロナウイルス感染症(COVID-19)の治療基準にすることは,もはや限界にきていることを2つの例を取り上げて提示する。併せて以前から提案している対策として,急性ウイルス感染症の病期分類を活用することを強調したい。
1. 重症度分類に基づくCOVID-19の治療は限界にきている
2022年9月11日夜7時の定番,NHKニュースで「オミクロン株が主流の第7波のコロナ禍」が話題として取り上げられた。アナウンサーといわゆる感染症の専門家らは,「第7波のコロナ禍では重症よりも中等症で亡くなる患者の比率が多かった」と声を揃えいたことがとても印象に残った。まず,「この解説で,世間一般の人を理解させることができるのか」という疑問と,報道側の人々の発言が異口同音に聞こえ,内容の深刻さよりも,その表現に気を取られてむしろ滑稽さを感じた。
このニュースは何を言いたのか。「第7波のコロナ禍では,中等症が重症よりも亡くなる患者の比率が多かったのは,中等症の患者では持病が悪化した例が多かったためである」と言いたいのだろうが,十分な説明がなされていない。
「症」という言葉には2つの意味がある。①病気の性質や状態,すなわち軽症,重症など,②特定の症状が現れる病態,炎症,感染症,狭心症など,である。ニュースではこの用語を区別せず,混同して使用しているから,受け取る側の視聴者に誤解を生んでしまう。
さらに抜けている文章がある。補足すると「第7波のコロナ渦では,呼吸機能別の重症度分類に従うと,中等症が重症よりも亡くなる患者の比率が多かったのは,中等症の患者では持病が悪化した例が多かったためである」となる。COVID-19=呼吸器感染症と考えて「呼吸機能別の重症度分類に従う」という文章が省略されている。しかし,第4章で詳しく述べてきたように,COVID-19では呼吸器疾患以外のCOVID-19関連型疾患が原因でかなり死亡していることが報告されている1)。
SARS-CoV-2は未知のウイルスであり,未知の疾患をもたらす可能性が高いにもかかわらず,世界保健機構(WHO)は,最初からsevere acute respiratory syndrome coronavirus 2(SARS-CoV-2)と呼吸器症候群という用語を挿入してしまった。重症化して死亡する患者は,たしかに間質性肺炎という呼吸器感染症で亡くなる場合が多かったため,呼吸機能別に応じて短絡的に重症度分類を作成し,それを「基準となるものさし」にして治療を実施してきた2)3)。
筆者がコロナ禍の初期から指摘していた通り,本来,COVID-19≒呼吸器感染症であるはずにもかからず,COVID-19=呼吸器感染症としてしまったことが,その後,当然のごとく一人歩きし,狡猾なウイルスに蔓延させる機会を与えてしまった。
この重症度分類を治療に応用しても,呼吸器疾患の対症療法にしかならず,その後,矛盾点が続々と噴出する結果となった。その矛盾点を解き明かさないまま,後手後手に回り,コロナ禍が終息に向かっている現時点でも疑問を抱かず相変わらず使用している4)。
COVID-19はSARS-CoV-2側からみればウイルス感染症であるが,その標的受容体からみれば,アンジオテンシン変換酵素2(angiotensin-converting enzyme 2:ACE2)受容体関連型炎症性疾患である。ACE2受容体は,全身の臓器や血管内皮細胞の表面にあるため,様々な病態を生む。たとえば,呼吸機能がまだ正常範囲内の場合,COVID-19関連凝固異常症と診断されても軽症扱いにされ,入院できず治療が遅れ,病状が進み四肢麻痺となり,その後,車いす生活を余儀なくされたり,多臓器疾患(multiple organ failure:MOF)で亡くなっている患者が少なくからずいる。事実,関東圏内でも,18歳の大学生がCOVID-19関連型MOFで死亡している1)2)5)。
次に,ニュースで取り上げられている「いわゆる持病」についても,検討したい。
「特に高齢者は持病が多いので亡くなる確率が高い」。一見納得させられる表現であるが,持病によると断言して,そう簡単に片付けてよいのか疑念が残る。「“いわゆる”専門家」と呼ばれたくないならば,持病と十杷一絡げにしないで,その中身に踏み込んで調べて明らかにすることが「“真の”専門家」の役目であろう。
筆者は,この「いわゆる持病」には,少なくとも以下の5つの疾患が隠されていると考えている。①加齢による老衰,②狭義の持病,すなわち生活習慣病や悪性腫瘍,③免疫応答がある場合,呼吸器疾患以外のSARS-CoV-2による自己免疫介在性炎症性疾患・症候群(免疫介在性疾患),たとえば凝固異常症,血管炎,心筋炎,脳炎,腎障害など,④免疫応答のない場合,ウイルスが増殖して患者の身体を蝕む組織侵襲型疾患(tissue invasive disease),⑤他の病原体による感染症の合併,である。
この中で注意しなければならないのは③であり,これが原因で相当数亡くなっていると推測される1)2)6)。④の割合は少ないと思われるが,③④は明らかにCOVID-19関連死であるにもかかわらず,現在の重症度分類では重症にカウントされない。
これらをただ持病と一括して片付けてしまえば,医学は進歩しないし,その結果,新たな新興感染症が発生した時に悲劇の歴史は繰り返される。
2. COVID-19の治療薬は適時適剤に投与しなければ後の祭り
COVID-19は,急性ウイルス感染症であり,その病態や,急性免疫介在性疾患の発症メカニズムをつぶさに観察して,急速に移りゆく臨床症状の流れを表したのが病期分類である。これを「基準となるものさし」として診断,予防,および治療方針を立てることが科学であり,医学・医療である。
病期分類は大きく前期と後期にわけることができる。ほとんど患者はこの前期の段階で回復するが,残りの患者が後期の重篤な疾患に進行していく。
前期は患者のウイルスが増殖して最大量に達し,感冒症状を引き起こすウイルスの直接障害による「ウイルス期」である。この時期は周囲の人々に感染を拡大させるので,原則として隔離して患者本人の治療としても抗ウイルス薬を投与する。抗ウイルス薬はこの期間しか効果はみられない。
後期は患者のウイルス量が減少,または消失してもウイルスが抗原として宿主に働くため,それに対して免疫応答,すなわち免疫能が活性化され,ウイルスの間接障害による急性免疫介在性疾患を発症させる「免疫介在期」となる。この免疫応答にはマクロファージやリンパ球が関与しており,組織学的にはTリンパ球が少なからず浸潤しているTリンパ球関連型炎症性疾患である。したがって,副腎皮質ステロイド薬(ステロイド)に代表される免疫抑制薬,抗炎症薬が効果を発揮する。この後期には抗ウイルス薬は効果がみられない7)8)。
「ウイルスには抗ウイルス薬を,免疫介在性疾患には免疫抑制薬,抗炎症薬」が原則であることは明白であるが,実際には適切な時期に治療薬が投与されていない。さらに薬剤の治験デザインのあり方,特に母集団の扱い方も不明確である9)。筆者はこのような誤った薬剤の使用方法が,天災で始まったコロナ禍が急速に人災に移行し,この流行がなかなか終息できない要因のひとつであることをたびたび強調してきた。しかし,筆者の力不足で,政策に反映させることができなかったことは痛恨の極みである2)6)7)。
厚生労働省の「新型コロナウイルス感染症(COVID-19)診療の手引き」(以下,診療の手引き)の重症度分類を使用して治療薬を投与している限り,遅きに失し,的が外れて後の祭りであることもたびたび指摘してきた8)10)。その原因として,中等症以降では患者のウイルス量は宿主の免疫応答により減少し,さらに過剰な免疫応答による自傷行為により,肺に炎症を起こす間質性肺炎に代表される「COVID-19関連型免疫介在性疾患」に変貌しているからである2)6)7)。
今回は,COVID-19の治療薬のうち,コロナ禍の早々に特例承認になった抗ウイルス薬であるレムデシビルの例をあげて説明したい9)。レムデシビルが保険適用されるまでの流れを以下にまとめた。
2020年 5月1日 米国FDA 緊急使用許可(Emergency Use Authorization)
5月4日 医薬品医療機器総合機構(PMD)承認申請
5月7日 厚生労働省 医薬・生活衛生局医薬品審査管理課 特例承認
2021年 8月4日 中央社会保険医療協議会(中医協)で薬価収載 承認
8月12日 保険適用
診療の手引きは,2020年3月17日に第1.0版が刊行されてから2022年10月5日の第8.1版まで19回改訂されている。度重なる改訂版を検討してみよう11)12)。
レムデシビルの投与法が「図 4-1 重症度別マネジメントのまとめ」に示されている(図1)。レムデシビルそのものは何ら変わっていないし,重症度分類も変わらないにもかかわらず,過去3回もその投与時期が変更されている。この診療の手引きは改訂するごとに冒頭に改訂した点に説明を加えているが,治療に最も重要な図にもかかわらず,レムデシビルの投与時期の変更理由については触れていない。驚くことに第6波頃の第6.2版(2022年1月27日発行)では,レムデシビルは特例承認から1年8カ月も経過しているが,中等症の時期に投与をすることが推奨されている。
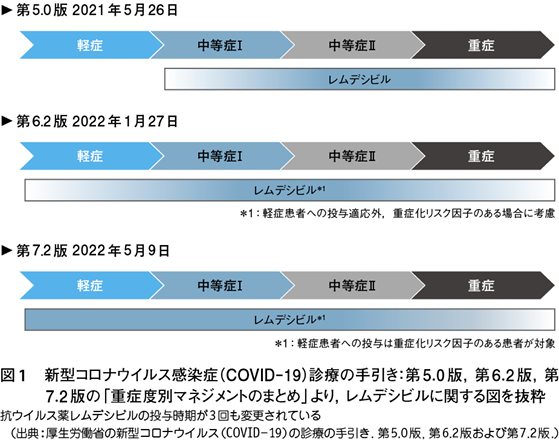
しかし,中等症の時期は,病期分類では後期の免疫介在期にあたり,患者のウイルス量は減少または消失していると筆者は考えている。すなわち,この診療の手引きの投与時期では,レムデシビルは,本来の抗ウイルス薬として使用されているのではなく,その目的が免疫抑制薬として使用されている。このような投与法では,この薬剤が効いているとは信じがたく,「本来,効く薬も効かないし,効かない薬も効く」という結果が出ても不思議ではない。中医協はどのようなデータや根拠をもって,これを保険適用したのか疑念が残る。そして2022年5月9日の第7.2版,コロナ禍の終盤にさしかかってようやく投与を早め,抗ウイルス薬として使用するように改変されている。
COVID-19の他の治療薬についても大なり小なり同様なことが言える2)10)。すなわち,この呼吸機能別の症状症候群による重症度分類を使用している限り,根治的治療にはならない。
3. 世の中の物事は相対性で成り立っている したがって基準となるものさしが必要
アインシュタインの相対性理論を理解することは難しい。そうは言っても世の中の物事は相対性で成り立っている。しかし,われわれ愚かな人間にとって相対性では共通な価値観が持てず,理解することが難しいので,「基準となるものさし」をあえてつくる必要性が出てきた。その良い例はグリニッチ標準時である。この標準時に合わせて世界各地の時刻を決めている。もしこの標準時がずれると世界の時計も狂ってしまう。したがって,「基準となるものさし」をつくるときは,極めて慎重に作成しなければ,その後大きな問題が発生する。まさにCOVID-19の重症度分類は悪しき例である10)~12)。
感染症の病態も「病源体」と「宿主の生体防御機能」の相対性によって決まる。今までの感染症の概念を考えてみると,病原体が,健常人と呼ばれる生体防御機能の一定の範囲〔mean±標準偏差(SD)〕にいるヒトに侵入し,身体をむしばみ発症させる疾患を基準に考え,診断,治療をしてきた。これがいわゆる感染症の既成概念であり,我々はそれを当然のこととして受け止めてきた。ところが,第8章でも述べたように,移植後の感染症は,拒絶反応を抑制する目的のため生体防御機能を免疫抑制療法により人為的に低下させ,新たな感染症の病態を発症させるに至った13)14)。その免疫抑制療法の強さにより,個々の症例において生体防御機能の低下の範囲にバラツキができ,同じ病原体であってもその病態は,カメレオンの皮膚の色が周囲の環境によって変わるのと同じように刻々と変わっていく。このような感染症を一般では日和見感染と言っているが,この感染症を十分理解するためには,「百聞は一見に如かず」という諺があるように,実際にこの感染症を経験しない限り,理解し難い。ここにエビデンス医学では学べない経験実証医学の極意ある15)~18)。
筆者は,COVID-19流行早期にSRAS-CoV-2の間質性肺炎が腎移植患者のサイトメガロウイルス(cytomegalovirus:CMV)間質性肺炎と極めて酷似し,発症メカニズム,検査および治療は,もう数十年前に明らかされていることを,繰り返し誌上や学会講演で明らかにしてきた。しかし,いわゆる専門家集団はまったく耳を傾けず,経験実証医学を軽視し,統計至上主義のエセ・エビデンス医学を信奉してきた結果が,コロナ禍の惨状を招いた大きな要因である19)~27)。
コロナ禍において,筆者があえて腎移植患者のCMV間質性肺炎を取り上げた理由は,SRAS-CoV-2と健常人の生体防御機能の相対性がある閾値に達したときに発症する間質性肺炎が,CMVと免疫抑制療法により抑えられた腎移植患者の生体防御機能の相対性がある閾値に達しときに発症する間質性肺炎と同様なメカニズムで発症しているからである。したがって,この理論から導かれることはCMV感染症とCOVID-19の治療方針は原則として同様と考えてよい。現実にCOVID-19の治療方針が初期の流行時は右往左往していたが,その後,時間の経過とともに教育効果が実り,コロナ禍の終盤を迎えた現在,CMV感染症の基本的な治療方針のレベルにどうやらたどり着いた。もっと早く実施していれば,ここまで人類は多大な犠牲を払わずに済んだと考えると断腸の思いである。
筆者が呼吸機能別の重症度分類にしたがって治療を実施しても限界があることを繰り返し指摘しても,かたくなにこの分類を信じ,治療が実施されてきた。その結果,流行が起こるごとにその波は高くなり,流行が終焉しないのは当然である。呼吸機能別の重症度分類を作成した者は,重症度分類の欠点に既に気づいているのかもしれないが,今更変更すれば,権威が地に落ち,その後,何が起こるかわからないことを懸念しているかもしれない。しかし,無視すれば
無視するほど傷口が広がり,歴史はそれを明らかにすると確信する。
◇
結論として,もともとCOVID-19の重症度分類を治療の基準に使用することには無理があり,現実にその欠点が露呈した。COVID-19の予防,治療には確固たる「基準となるものさし」である病期分類に沿って,実施すべきである。
【文献】
1) 高橋公太:医事新報. 2021;5092:27-33.
2) 高橋公太:Organ Biology. 2022;29(2):90-106
3) 高橋公太:医事新報. 2022;5117:30-5.
4) 高橋公太:医事新報. 2021;5077:29-37.
5) 高橋公太:腎と透析. 2020;89(4):735-43.
6) 高橋公太:腎と透析. 2022;92(1):222-34.
7) 髙橋公太:web医事新報. 2021. https://www.jmedj.co.jp/journal/paper/detail.php?id=17678
8) To KK, et al:Lancet Infect Dis. 2020;20(5):565-74.
9) 高橋公太:医事新報. 2021;5083:38-46.
10) 髙橋公太:日透析医会誌. 2022;37(2):334-7.
11) 厚生労働省:新型コロナウイルス感染症(COVID-19)診療の手引き. 第8.1版. 2022年10月5日.
12) Beigel JH, et al:N Engl J Med. 2020;383(19):1813-26.
13) RECOVERY Collaborative Group:N Engl J Med. 2021;384(8):693-704.
14) 高橋公太:医事新報. 2022;5121:28-33.
15) 高橋公太:医事新報. 2022;5133:35-8.
16) 高橋公太:web医事新報. 2022. https://www.jmedj.co.jp/journal/paper/detail.php?id=19688
17) 高橋公太:腎と透析. 2021;90(2):289-301.
18) 高橋公太:医事新報. 2022;5116:28-33.
19) 高橋公太:医事新報. 2021;5064;26-32.
20) 高橋公太:臓器移植と感染─腎移植を中心に. 酒井克治, 編. 外科領域感染症. 医薬ジャーナル社, 1986, p249-73.
21) 高橋公太:腎移植患者と感染. 上 田泰, 他, 編著. 化学療法と腎臓. 東京医学社, 1992, p127-47.
22) 高橋公太, 編:臓器移植におけるサイトメガロウイルス感染症. 日本医学館, 1997.
23) Takahashi K:ABO-incompatible kidney transplantation. Elsevier, 2001.
24) 高橋公太, 他:移植. 1985;20(Suppl):490-500.
25) 高橋公太, 他:腎と透析. 1993;34:231-7.
26) 高橋公太:日臨腎移植会誌. 2021;9(1):44-56.
27) Grundy JE, et al:Lancet. 1987;2(8566):996-9.













































