お知らせ
part 4 成人の食物アレルギー診療でのその他の注意点
- 登録日:
- 2019-11-27
- 最終更新日:
- 2019-11-29
Q61 長期間除去することによって,栄養状態に問題が出ることはありますか?
![]()
多種の食物を除去している患者さんではありえます。成人では多種果物・野菜アレルギーの患者さんのビタミンC欠乏,獣肉アレルギーの患者さんの蛋白質欠乏の頻度が高いです。

単一の食物を除去するのみで,栄養状態に問題が出ることは理論的には考えにくいが,食物除去に関連して偏食となっている場合は,栄養状態に問題が出ることがありうる。また,多種の食物を除去している患者でもありうる。
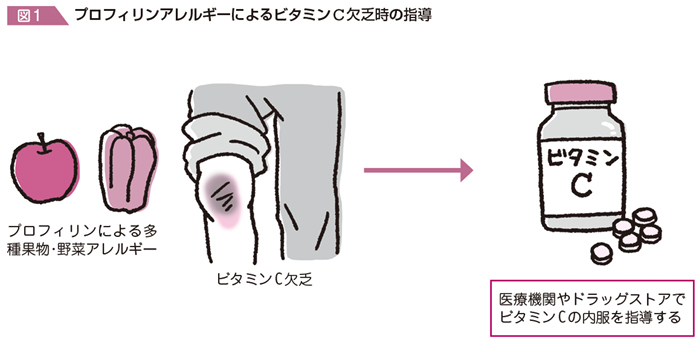
プロフィリンアレルギーにおけるビタミンC欠乏
成人食物アレルギーの実地臨床で頻度が高いのは,プロフィリンによる多種果物・野菜アレルギー(Q33参照)のために,すべての新鮮な果物・野菜を除去せざるをえないケースである。このような患者では,長期的にはビタミンC欠乏症状が出るケースが報告されている1)。このようなケースでは,医療機関でビタミンCの錠剤を処方するか,ドラッグストアなどでサプリメントとしてビタミンCを購入して継続的に内服するように指導する必要がある(図1)。
獣肉アレルギーにおける蛋白質摂取不足
次に頻度が高いのが,pork-cat syndromeやα-Galアレルギーなどの獣肉アレルギーで,牛肉や豚肉などが食べられないケースである。本来なら,摂取可能な種類の鶏肉,魚類などを十分量摂取すれば,栄養学的に問題にならないはずであるが,適切な代替食の十分な摂取ができていない場合は,蛋白質摂取不足になる。適切な代替食の十分量の摂取を指導する必要がある。
「血液IgE検査」結果の誤解による誤った除去
また,医師の誤った指導によって,必要以上に食物除去されて,栄養状態に問題が出てしまっているケースもある。これまで症状をきたしていないにもかかわらず,血液IgE抗体価検査を行って,陽性所見が出ていたという理由で,医師から多種の食物の除去を指導されているケースである。このようなケースでは,除去すべき食物を適切に評価して,摂取可能なものは摂取再開を促していく必要がある(Q30参照)。
文 献
1) Des Roches A, et al:Allergy. 2006;61(12):1487-8.
Q62 成人のアトピー性皮膚炎で食物IgE抗体が陽性である患者さんにはどのように対処すればよいですか?
![]()
成人のアトピー性皮膚炎でも,多種の食物抗原にIgE抗体が検出されることが多いですが,経験的にこれらの食物のほとんどが成人のアトピー性皮膚炎の悪化に関わっていない場合が多いです。


成人アトピー性皮膚炎では,種々の食物に対する特異的IgE抗体価も低力価陽性(たとえばImmunoCAP法でクラス1〜2程度)になることが多い。このようなケースであっても,その食物摂取でアトピー性皮膚炎が悪化していることが病歴もしくは負荷試験で明らかでなければ,感作食物抗原の回避は原則行わない。
成人アトピー性皮膚炎患者の食物IgE低力価陽性の臨床的意義は?
アトピー性皮膚炎の病態は即時型アレルギー反応のみでは説明できない。基本的に特異的IgE抗体価検査は即時型アレルギー症状を診断するための検査であり,アトピー性皮膚炎で起こる細胞性免疫反応などの種々のアレルギー反応すべてを予測するための検査ではない。したがって,理論的には,IgE抗体が陰性であっても,特定の食物によってアトピー性皮膚炎が悪化するという現象が起こりうる(実際はこのようなケースは稀)。
また,経験的に成人アトピー性皮膚炎の患者では,多種の食物に関して,特異的IgE抗体が陽性であっても,多種の感作食物での皮膚テストや経口負荷試験を行っても反応を示さないことも少なくない。すなわち,成人アトピー性皮膚炎患者の,食物IgE陽性は臨床検査としては非特異的な陽性反応=偽陽性であることが多い。
IgE機序の有無にかかわらず特定の食物摂取で皮膚炎が悪化するケース
ただし,IgE抗体の有無にかかわらず,成人アトピー性皮膚炎の悪化に,明らかに特定の食物摂取が関わっている症例も稀ながら存在するので,一定の注意は必要である。特定の食物に対してIgE機序以外の免疫反応も含めてその有無を評価するには,2週間程度当該食物を除去し皮膚炎が改善するか,逆に摂取再開して皮膚炎が悪化するか,また,それを2〜3回繰り返して,食物摂取とアトピー性皮膚炎悪化との間に再現性をもって因果関係があるかを,時間をかけて評価する。
一方,アトピー性皮膚炎に通常の即時型食物アレルギーが合併していることはありうるので,そのような合併している即時型食物アレルギーの診断には当然,特異的IgE抗体測定や皮膚のプリックテストは有用である。
活動性の高い皮膚炎がある患者は原因食物検索より適切な軟膏療法を
実地臨床では,IgE感作されている食物摂取で,軽度のかゆみや皮膚炎の悪化を訴える患者は時折経験する(真に特定の食物摂取で皮膚炎が悪化しているのかどうか客観的に評価が難しいことが多いが)。このような患者においても症状が悪化する原因食物の厳密な除去をしなければ皮膚炎が改善しないわけではない。このような患者に対してでも,ステロイド軟膏を中心とした軟膏療法を強化することにより皮膚炎自体のコントロールができれば,そのような食物摂取による悪化を自覚しなくなることが多い。したがって,現在活動性が高い皮膚炎がある場合に,軽度の悪化の原因となる食物を時間をかけて正確に同定することの臨床的意義は限定的である。
アトピー性皮膚炎の治療の基本はステロイド軟膏を中心とした軟膏療法とスキンケアであることは言うまでもない。ベースの軟膏療法を徹底し,ベースの皮膚炎が改善すれば,食物摂取に関連する症状も自然と消失していくことが多い。
一方, 過度な食物除去により栄養状態が悪化して,そのためにアトピー性皮膚炎が難治化している症例もしばしば経験する。
活動性が高い皮膚炎が原因で食物に対する経皮感作が起こった事例
一方で,成人のアトピー性皮膚炎患者における食物IgE陽性が,食物抗原に対する経皮感作の結果起こっていることがあるので,注意を要する。
特に手に皮膚炎があり,毎日の料理で食材に経皮曝露・感作されているケースは稀ではない。また,食品を扱うような職業についている患者が,職業性に経皮感作されていることがある。特に手湿疹がある場合は,日々の調理で手のかゆみなどが誘発されていないかなど問診する必要があり,経皮感作による食物IgE陽性だと判断されれば,経皮曝露を最小限にする対策を講じる必要がある(Q56参照)。
Q63 食物アレルギーの患者さんは,運動はやめたほうがよいですか?
![]()
一律に運動を禁止する必要はありません。運動は健康維持における重要な要素ですので,アレルギー患者さんに対しても推奨されます。しかし,食物アレルギー患者さんにおいて運動制限すべき場面もあります。

食物アレルギー患者の運動には注意が必要だが,食物依存性運動誘発アナフィラキシーの患者に対しては,当然ながら,原因食物摂取後4時間以内の運動を禁止する必要がある(Q7参照)。しかし,基本的に原因食物を摂取していないときは,運動制限は必要ない。
一律に運動を制限する必要はない
概して,食直後(おおむね2時間以内,時に4時間以内)の運動は,腸管における食物アレルゲンの透過性亢進のために,血液中食物アレルゲン蛋白質濃度が上昇し,食物アレルギー反応を誘発しやすくする1)。食物依存性運動誘発アナフィラキシー以外の一般の食物アレルギー患者に関しても,食後の運動で誘発されやすくなるという現象は認める。原因食物アレルゲンの少量の摂取は安全に行えている一般の食物アレルギー患者の場合でも,食直後に激しい運動をすると症状をきたしてしまうことはありうる。
すべての食物アレルギーの患者に関して,原因食物摂取後の運動に食物アレルギー誘発閾値を下げる効果があると言える。したがって,これまで運動誘発の既往がない患者に対してでも,原因食物+運動の組み合わせにはある程度の注意を促したほうが無難であろう。
花粉−食物アレルギー症候群の場合は,花粉飛散時期の屋外活動は注意
もうひとつ,運動に関連して注意すべき点は,花粉−食物アレルギー症候群の患者における花粉飛散時期の屋外での運動である。花粉−食物アレルギー症候群の患者は,基礎疾患として比較的重症の花粉アレルギーを有していることが多い。
花粉は通常,鼻炎症状,結膜炎症状の原因となるものであるが,重症のアレルギー患者の場合には,花粉吸入が喘息発作やアナフィラキシーなどの全身症状の原因となることが少なくない。
特に,重症イネ科花粉(カモガヤなど)アレルギーの患者は,イネ科花粉が群生している土手や河原などで運動して大量の花粉を吸入することによりアナフィラキシーになりうることが報告されている2)(Q33参照)。この花粉吸入によるアナフィラキシーは一般に認識されている以上に,実地臨床では頻度が高い。
このような花粉吸入によるアナフィラキシーは,食物依存性運動誘発アナフィラキシーのエピソードに類似しているので,食物アナフィラキシー反応であったと誤認されていることが多い。花粉−食物アレルギー症候群で重症花粉アレルギーを有する患者に関しては,原因花粉飛散時期の(特に風の強い晴れた日に花粉が群生しているところでの)屋外での激しい運動には一定の注意を促したほうが無難である。
繰り返しになるが,運動自体の健康効果は大きいので,このような患者に対しては運動を禁止するのではなく,屋内で積極的に運動するように筆者は指導している。
文 献
1) Matsuo H, et al:Clin Exp Allergy. 2005;35(4):461-6.
2) Tsunoda K, et al:Allergy. 2003;58(9):955-6.
Q64 食物アレルギーの発作を起こしやすくする要因は,運動以外にどのようなものがありますか?
![]()
NSAIDsの内服でも運動と同様の食物アレルギー惹起作用があることが知られています。NSAIDs内服時は,原因食物を摂取しないように指導する必要があります。そのほか,アルコールの摂取,寒冷や温暖環境,ストレス,女性ホルモン因子,感染性胃腸炎などがきっかけとなり食物アレルギー症状が誘発されることがあります。

食物アレルギーの発作を起こしやすくする要因(発作誘発閾値を下げる要因)を以下の表1にまとめた。

特に成人では,徹夜明けや,強い精神的ストレスにさらされているとき,仕事が長期間忙しく疲れがたまっているときなどに食物アレルギー症状が誘発される事例が多い。
NSAIDsの内服やアルコールの摂取で,運動と同様に腸管の透過性の亢進をきたすことが報告されており1,2),その影響で食物アレルギーの発作を起こしやすくなると考えられている。感染性胃腸炎罹患時にも症状をきたしやすくなる。
花粉-食物アレルギー症候群の場合は,原因花粉の飛散時期に食物アレルギー症状が起こりやすくなる(Q36参照)。
女性の患者の場合は,女性ホルモンの影響が強い患者は少なくない。生理の前や開始直後に症状をきたしやすいと訴える患者が多い。一方,妊娠中には食物アレルギー症状を起こしやすくなるとは報告されていない。逆に,筆者の臨床経験では,出産後おおむね3〜4カ月以内には,食物アレルギー症状が誘発されやすくなる印象がある。
他疾患治療のために投与されたピルやホルモン補充療法などによる女性ホルモン薬の使用により,食物アレルギー症状をきたしやすくなった(誘発閾値の低下と誘発症状の重篤化)ことが疑われる患者も少なくない(筆者の臨床経験)。
なお,ホルモン補充療法により喘息発症リスクが上がるとする疫学報告はいくつかある3,4)。
近年,胃酸分泌抑制薬の内服により食物の消化を妨げられることから,食物アレルギーの発作を起こしやすくなる可能性も報告されている5)。βブロッカーやACE阻害薬の内服は,アナフィラキシー時の重症化因子として知られているので,食物アレルギー患者では注意が必要である。
これらの内服薬と食物アレルギーの関係に関してはQ65で詳述する。
文 献
1) Brockow K, et al:J Allergy Clin Immunol. 2015;135(4):977-84.e4.
2) Christensen MJ, et al:J Allergy Clin Immunol Pract. 2019;7(1):114-21.
3) Lange P, et al:Thorax. 2001;56(8):613-6.
4) Romieu I, et al:Thorax. 2010;65(4):292-7.
5) Untersmayr E:Allergo J Int. 2015;24(8):303-11.
Q65 食物アレルギーの患者さんに処方する際に注意を要する薬剤はありますか?
![]()
NSAIDs,βブロッカーとACE阻害薬,H2ブロッカーやPPIなどの胃酸分泌抑制薬などに関しては注意が必要です。

Q64で言及した薬剤は,いずれも食物アレルギー患者へ処方する際には注意が必要である。
NSAIDsと食物アレルギーリスク
NSAIDsは消化管の透過性を亢進させるために,食物アレルゲンと同時に投与された場合,食物アレルギー症状が誘発されやすい,もしくは,重篤化しやすくなることが知られている1)。とは言え,食物アレルギー患者が一切NSAIDsを使用できないわけではない。原因食物を摂取する可能性があるときのみ使用を避ける必要がある。
NSAIDsを使用する際は,NSAIDsの薬効が持続している間は,厳格に原因食物を除去する必要がある。すなわち,食物アレルゲンと同時投与を避ける必要がある。
NSAIDsによる消化管透過性亢進の機序に関しては議論が多いが,NSAIDsのcyclooxygenase(COX)-1の阻害によるプロスタグランジン産生抑制作用によりtight junctionの透過性亢進が起こりアレルゲンの腸管からの吸収量増加が関与しているためとする考え方が最も一般的である1)。したがって,COX-1阻害作用のないNSAIDs(セレコキシブなど),COX-1阻害作用のほとんどないアセトアミノフェン,麻薬性鎮痛薬(ペンタゾシンなど)は,安全に使用できると理論的には考えられる(ただし臨床データでの十分な裏付けはないので注意が必要)。食物アレルギー患者へ痛み止めを処方する際は,このような薬剤が使用しやすい。
FDEIA患者に対して必要に迫られてNSAIDsを処方するのなら,アスピリンやジクロフェナクなどCOX-1阻害作用を有している薬剤よりも,セレコキシブ,メロキシカム,エトドラクなどCOX-2選択性の高い薬剤のほうが無難である。
なお,NSAIDs湿布でもNSAIDsの血液中の濃度上昇が起こるので,一定の注意が必要である。
降圧薬,胃酸分泌抑制薬
βブロッカーとACE阻害薬の内服はアナフィラキシー重症化因子として知られており,内服している食物アレルギー患者は可能であればCaブロッカー,ARBなど他剤への変更が望まれる。
H2ブロッカーやPPIなどの胃酸分泌抑制薬の内服も食物アレルギー誘発因子として知られるようになっており,可能な限りこのような薬剤は使用しないほうがよい2)。食物の消化を妨げることにより,食物アレルギーの発作が起こりやすくなると考えられている。また,これらの胃酸分泌抑制薬は長期に内服すると,食物アレルゲン感作のリスクが上昇するという報告(発症に関わる)2)もあり,新たな食物アレルギー発症予防の観点からも,食物アレルギー患者への長期処方はなるべく回避したほうが無難である。
女性ホルモン薬
また,欧米のいくつかの疫学研究で,女性ホルモン薬の内服と喘息発症リスクの関係は指摘されており3),食物アレルギーを含む喘息以外のアレルギー疾患発症への影響も懸念される。
実地臨床では近年,子宮内膜症や月経困難症などに対してピルが処方されている女性患者が多くなってきている印象がある。女性ホルモン薬内服開始後に食物アレルギーを発症する事例も実地臨床では経験する。
文 献
1) 森田栄伸:臨免疫・アレルギー科. 2011;55(6):676-80.
2) Untersmayr E:Allergo J Int. 2015;24(8):303-11.
3) Romieu I, et al:Thorax. 2010;65(4):292-7.
Q66 食物アレルギーの長期管理において,注意すべき基礎疾患はありますか? また,それに対してどのような配慮をするべきですか?
![]()
喘息,心疾患の合併に注意が必要です。

喘息と心疾患の合併はアナフィラキシー時の重症化危険因子としてよく知られている。
気管支喘息
喘息患者は食物アレルギーの発作の際に,喘息発作が誘発されることがある。食物アレルギーの発作に伴って起こる喘息症状は,非常に重篤な発作となることがあり,潜在的に致死性の症状である。
喘息を合併している食物アレルギー患者に対しては,より積極的な喘息治療を行い,喘息のコントロールを良好に保つ必要がある。
心疾患
食物アレルギー患者における心疾患の合併も同時に注意すべきである。食物アナフィラキシーのときに低血圧や低酸素血症のために心筋虚血が起こり,基礎疾患の心疾患の症状が出現することがある。
さらに,一般にアナフィラキシー治療時にアドレナリンの筋注を行うことが多いが,アドレナリンの副作用として心疾患の症状が誘発される可能性がある。一般的には,アドレナリン使用の相対的禁忌疾患として,心疾患が挙げられている。しかし,心疾患を合併していてもアドレナリン筋注は絶対禁忌ではない。潜在的な副作用よりも有用性のほうがまさると考えたときは投与可能である1)。
また,心疾患の既往がない患者においても,アナフィラキシーの症状として胸痛が誘発されることがあるのでさらに問題は複雑である。心疾患合併の食物アレルギー患者の,食物アナフィラキシーの最中に胸痛があった場合,基礎疾患の増悪なのか,アナフィラキシー症状のひとつとしての症状なのか判断が難しい。
心疾患を有する者は,食物アレルギーと相性の悪い内服薬を 内服中であることが多い
また,心疾患に対して頻繁に使用される種々の薬剤が,食物アレルギーの悪化因子になっていることがある(Q65参照)。少量アスピリン療法(バイアスピリン®など)では,少量であっても解熱鎮痛目的で投与されたNSAIDsとほぼ同様の食物アレルギー誘発作用があると考えるべきである。
治療中は常に食物アレルギー発作が誘発されやすい状態なので,これまで食事摂取後の運動時にしか症状が起こったことのない,FDEIA型の病態であっても,少量アスピリン療法中は原因食物の摂取を常に回避すべきと言える。
また,心疾患患者に対しては,しばしばβブロッカーやACE阻害薬が投与されるが,これらの薬剤がアナフィラキシー時の重症化因子であることはQ65で解説した。これらの薬剤は心疾患治療のために,中止や変更ができないことが多いので,心疾患合併の食物アレルギー患者はより厳密な食物除去が必要になることが多い。
文 献
1) Simons FE, et al:World Allergy Organ J. 2011;4(2):13-37.
Q67 高齢の食物アレルギーの患者さんの診断と管理において注意すべき点について教えて下さい。
![]()
内科合併症の存在と,それへの投薬内容を把握しておく必要があります。必要に応じて,患者さんの家族も含めて生活指導を行います。

高齢者独特の問題点として,高齢者は基礎疾患に対し種々の投薬を受けていることが多く,その投薬内容は一度チェックしておく必要がある点が挙げられる。Q65で示した通り,βブロッカー,ACE阻害薬は,アナフィラキシー時の重症化因子として知られているため,可能なら他の降圧薬への変更を行う。また,NSAIDsの内服,低用量アスピリンの内服,胃酸分泌抑制薬などにも注意する。
高齢者は若年成人患者に比べアレルギー疾患に対する認識が甘い傾向にあり,原因の除去が十分にできないことがある。原因食物除去指導は,患者本人のみならず家族に対しても実施する必要があることもある。Q66で示した,喘息や心疾患などの合併の頻度も高齢者では高くなる。誤食のリスクが高く,かつ,症状誘発時に重篤化しやすいので,一般に高齢者のほうがアナフィラキシーによる死亡のリスクが高い。
また,高齢者はアドレナリン自己注射液(エピペン®)の携行や自己注射が適切に行えないことも少なくない。このような場合は患者家族も含め,アドレナリン自己注射の使用方法の指導が必要になる。特に認知症を合併している場合は,食物アレルギー診療で最も重要な,食事内容と症状の関連に関する病歴聴取が困難になり,食物アレルギー原因食物の特定という場面において困難を極めることも少なくない。この際も家族を含めて病歴聴取する必要がある。
家族が同席していない環境で,禁忌薬や除去が必要な食物について指導する場合は,紙面に記載して渡したほうがよい。
































