お知らせ
[緊急寄稿]今季,日本はインフルエンザ大規模流行に警戒(菅谷憲夫)
昨シーズン,欧米ではA(H3N2),A香港型インフルエンザの大規模流行
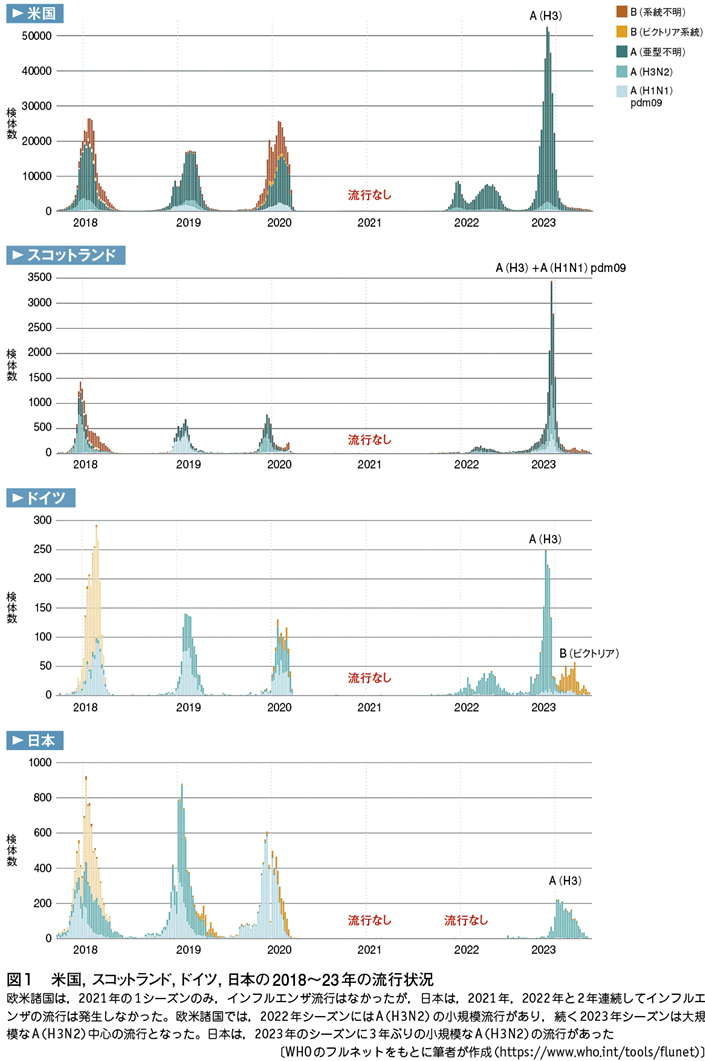
図1には,米国,スコットランド,ドイツの2018年から23年シーズンまでの流行状況を示した。3カ国ともに,2021年の1シーズンのみ,インフルエンザ流行はなかったが,2021/22年シーズンにはA(H3N2)の小規模流行があり,続く2022/23年シーズンは,米国,スコットランドなど多くの欧米諸国では,最近の数年で最大規模のA(H3N2)中心の流行となった。特に米国では,最近10年間で最大の流行であった。
昨シーズン,日本ではA(H3N2)の小規模流行
日本は欧米諸国とは異なり,2021,22年と2年連続して,インフルエンザ流行はなかった。翌2022/23年のシーズンは3年ぶりのインフルエンザ流行となったが,A(H3N2)ウイルスによる小規模流行であった(図1)。日本では,A(H1N1)pdm09とB型インフルエンザが,2021年以来,3年間,まったく流行していないことにも注意が必要である。

インフルエンザ流行が抑制された原因
インフルエンザ流行が抑制された原因については,当初,インフルエンザウイルスとCOVID-19間のウイルス干渉も考えられたが,一般的には,COVID-19流行阻止のための強力な公衆衛生的介入,たとえば,マスク,手洗い,social distancing,換気などの勧奨,入出国制限,リモートワーク,休校などの対策が,COVID-19と同時にインフルエンザ流行も抑制したと考えられている。日本が欧米諸国と異なり,2年連続してインフルエンザ流行がなかった理由は,上記の新型コロナ対策としての公衆衛生的介入が徹底された結果であったとも思われる。
日本は今季,大規模流行か
欧米諸国の流行状況をみると,インフルエンザ再流行の初年度は,多くの国で共通して小流行にとどまるが,2年目は大規模流行となった(図1)。日本も同様に,再流行の初年度,2022/23年は小流行であったが,今季は大規模な流行の可能性がある。既に2023年9月15日の時点で,定点での患者数は4.58となった。これは定点とされた病院あるいは診療所で,1週間に4.58人のインフルエンザ患者が受診したことを示し,これが10(人)を超えると注意報,30(人)を超えると警報となる。
中国では,2023年2〜4月にかけて,A(H1N1)pdm09とA(H3N2)ウイルスの大規模な混合流行があり,オセルタミビルなど抗インフルエンザ薬の不足が生じた。また今夏,南半球のオーストラリアでは,A(H1N1)pdm09中心のA型subtypeの混合流行があり,シンガポールでも,現在,A(H1N1)pdm09が流行している。B型のビクトリア系統の流行も世界各地でみられているので,日本では,現時点ではA(H3N2)主体であるが,今後,A(H1N1)pdm09との混合流行や,B型ビクトリア系統出現の可能性もある。
日本では,昨年の米国と同様,早期,たとえば10月からの大規模なインフルエンザ流行も考えられるので,広範なワクチン接種,診断薬,抗インフルエンザ薬備蓄などの早急な準備が必要である。
インフルエンザワクチンは50%の発病防止効果
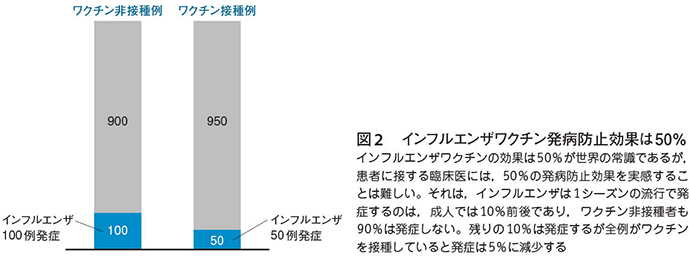
インフルエンザワクチンの発病防止効果は,最近ではtest-negative case-control designで毎年調査され,効果50%が世界の常識である。ただし,実際にインフルエンザ患者に接する臨床医には,50%の発病防止効果を実感することは難しい(図2)。インフルエンザは1シーズンの流行で発症するのは,成人では多くみても10%以下であり,ワクチンを接種しなくても90%以上の人は発症しない。
インフルエンザワクチンはA(H3N2)に効果が低い
流行ウイルスの種類によっても発病防止効果は左右される。A型では,A(H3N2)に対しては効果が低く30%程度,A(H1N1)pdm09には効果が高く60~70%,B型は50%程度である。
インフルエンザの超過死亡は,多くがA(H3N2)の流行で発生するが,A(H3N2)に対しては,特に高齢者の発病防止効果は大幅に低下し,ほとんど効果のないこともある。ただし,高齢者であっても,A(H1N1)pdm09とB型には50%以上の発病防止効果があり,一定の入院防止効果も期待できるので,ワクチン接種は有用であり,必要性は高い。
A(H3N2)に対する発病防止効果は,COVID-19と同時流行中の2021年,米国からの報告では,全年齢で36%(95%CI:20~49%)であった。効果は年齢により大幅に異なり,6カ月~8歳の小児では51%(95%CI:19~70%),18~48歳の成人では32%(95%CI:3~52%)であった。しかし,50歳以上の成人では10%(95%CI:-60~49%)にすぎず,やはり,高齢になると効果は大幅に低下することが示された1)。
小児では1歳以上になるとワクチン効果は成人よりも高い2)
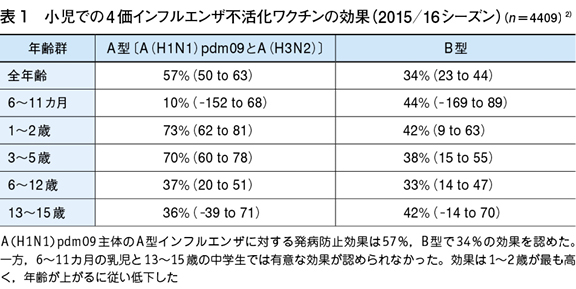
小児では成人に比べて,ワクチンの発病防止効果は全般的に高い。1歳未満の乳児では効果が認められないことも多いが,脳症の危険がある1歳以上の幼児では,A型には70%もの高い効果がある(表1)。日本では2021,22年と流行がなかったため,低年齢の幼児は免疫がほとんどないと考えられるので,今シーズンは接種の重要性は高い。
2009年の大流行時の抗インフルエンザ薬治療
2009年のA(H1N1)pdm09大流行時,日本は死亡率が低く,小児の入院患者の解析報告では,わずか0.1%の死亡率であった3)。特に妊婦の死亡例がなかったことには世界各国の専門家は驚嘆した4)。これは,日本国民が,発症後早期に受診し,迅速診断陽性のすべての患者が,ノイラミニダーゼ阻害薬治療を受けた成果であり,WHOからも高く評価されている5)。対照的に,欧米諸国では,ノイラミニダーゼ阻害薬による治療開始が大幅に遅れた。たとえば,2009年,オーストラリアとニュージーランドでは,パンデミックの最初の3カ月で7名の妊婦が死亡し,妊婦に対するノイラミニダーゼ阻害薬の投与は発症6日目と大幅に遅れたことが報告されている6)。
WHO治療ガイドラインの治療薬はオセルタミビル一択
2022年2月にWHOからインフルエンザ治療ガイドラインが発表された7)8)。日本のように,すべてのインフルエンザ患者を早期に治療する方針とは異なるが,日本にも参考となる点はきわめて多い。
WHOでは,治療の対象は,①重症患者,②基礎疾患を有する患者,③高齢者,低年齢小児,妊婦,④医療関係者,であり,健康人の軽症患者は治療対象としていない。そして,成人,小児共に,また外来,入院患者共に,治療薬の選択はオセルタミビルの一択である。その理由は,オセルタミビルが唯一,死亡防止効果(62%)と入院防止効果(35%)がエビデンスをもとに証明されているからである。逆に,ザナミビル,ラニナミビル,ペラミビルは,十分な入院と死亡防止効果のデータがないために,使用しないとされた(バロキサビルについては検討していない)。しかし,WHOの委員会では,日本では軽症インフルエンザにラニナミビルが広く使用されていること,経口摂取や吸入が困難な入院患者中心にペラミビルが利用されていることは理解された8)。
CDCの治療薬の選択ガイドライン9)
米国疾病予防管理センター(Centers for Disease Control and Prevention:CDC)は,リスクのない健康な外来患者にも,発症48時間以内であれば抗インフルエンザ薬治療を認めており,日本と同様に,オセルタミビルが広く使用されている。既に2013年の段階で,米国でのオセルタミビルの売上は世界の半数以上を占めており,日本の約4倍量が使われていた。日本が世界の生産量の75%を消費していると報道されることがあるが,完全な誤りである。
CDCのガイドラインでは,外来患者の治療では,ノイラミニダーゼ阻害薬(オセルタミビル,ザナミビル,ペラミビル)とともにバロキサビルの早期治療を勧奨している9)。米国では,ラニナミビルは認可されていない。しかし,外来患者がインフルエンザ合併症を併発している場合や基礎疾患の悪化傾向のあるときは,オセルタミビル選択を勧奨している。
さらにCDCは,入院患者,免疫不全患者,妊婦の治療では,オセルタミビル治療一択として,バロキサビルは使用しないとした。それはWHOと同様に,オセルタミビル以外には,入院や死亡防止効果の十分なデータがないためである。
バロキサビルは,A(H3N2)に対しては成人でも耐性率が高いが,B型では耐性率は低く,オセルタミビルよりも,有意に臨床症状改善時間が短縮したことがCDCのガイドラインに付記された10)。
日本感染症学会のバロキサビル使用の提言の問題点
日本感染症学会は,2023年4月にバロキサビル使用について,新たな提言を発表した11)。12歳未満の小児では,バロキサビルは耐性変異が25~60%と高率にみられ,耐性ウイルスは周囲に感染し,耐性が出ない場合に比べ,発熱以外の症状が改善するまでに2倍の時間を要し,感染性ウイルス排出時間も遷延するので,今後も慎重な投与適応判断が必要であるとした。
一方,成人の外来患者のインフルエンザの治療指針は大幅に変更され,バロキサビルをオセルタミビルと同等の推奨度で使用することを可能とした。
問題は,日本感染症学会の提言の中で「推奨/非推奨を論じることのできるエビデンスは現時点でありません」としながらも,入院患者と免疫不全患者の治療にバロキサビルの選択を可能とした点である。特に,免疫不全患者に,健康成人でも10%前後の耐性変異が報告されているバロキサビルを使用可能とした点には,多くのインフルエンザの専門家は反対意見を持っている。筆者は,成人のバロキサビルの使用法については,エビデンスに基づいたCDCのガイドラインが適切であると考えている。
おわりに
今季は,早い時期からの大規模な流行が予測されるが,もしもA(H3N2)が流行した場合,高齢者ではワクチンの発病防止効果はかなり低下する可能性があるので,抗インフルエンザ薬の早期治療が重要となる。
また,A(H3N2)感染では,バロキサビルは耐性変異(PA I38X)が高率に発生するので,筆者の考えでは,家族構成なども考慮して,成人であっても使用には慎重な臨床判断が必要と思われる。2022/23シーズンにも,国立感染症研究所のサーベイランスで,A(H3N2)に対して,バロキサビル耐性ウイルスは検出されている(4/317,1.3%)。一方,オセルタミビルでは,A(H3N2)に対する耐性はほとんど出現していない。
また,主に武漢株に感染した患者を対象とした報告ではあるが,COVID-19とインフルエンザが同時感染した場合には,重症化することも報告されているので(COVID-19単独より,人工呼吸器使用が4倍,死亡が2.3倍増加),経過観察は重要である12)。
【文献】
1)Price AM, et al:Clin Infect Dis. 2023;76(8):1358-63.
2)Sugaya N, et al:Vaccine. 2018;36(8):1063-71.
3)Sugaya N, et al:J Infect. 2011;63(4):288-94.
4)Nakai A, et al:J Obstet Gynaecol Res. 2012;38(5):757-62.
5)WHO Public Health Research Agenda for Influenza:Background Document, Stream 4. WHO, 2018.
https://apps.who.int/iris/bitstream/handle/10665/259887/WHO-WHE-IHM-GIP-2017.7-eng.pdf?sequence=1&isAllowed=y.
6)ANZIC Influenza Investigators and Australasian Maternity Outcomes Surveillance System:BMJ. 2010;340:c1279.
7)WHO:Guidelines for the clinical management of severe illness from influenza virus infections. WHO, 2022.
https://apps.who.int/iris/bitstream/handle/10665/352453/9789240040816-eng.pdf?sequence= 1&isAllowed=y.
8)菅谷憲夫:感染症誌. 2023;97(2):42-6.
9)CDC:Influenza Antiviral Medications:Summary for Clinicians. 2022.
https://www.cdc.gov/flu/professionals/antivirals/summary-clinicians.htm#hospitalized.
10)Ison MG, et al:Lancet Infect Dis. 2020;20(10):1204-14.
11)日本感染症学会:キャップ依存性エンドヌクレアーゼ阻害薬 バロキサビル マルボキシル(ゾフルーザⓇ)の使用についての新たな提言. 2023.
https://www.kansensho.or.jp/modules/guidelines/index.php?content_id=52.
12)Swets MC, et al:Lancet. 2022;399(10334):1463-4.














































