お知らせ
FOCUS:〈ガイドラインとプラクティスのギャップを越える〉ハイリスク高齢者 抗凝固療法のリアル


知ってほしいこと
◉高齢者心房細動治療は,高齢者を“Fit and functional”“Multimorbid or frail”“End of life”の3つのステージにわけて考える。
◉高齢者心房細動治療は,『2024年JCS/JHRSガイドラインフォーカスアップデート版不整脈治療』に準じて行うことが望ましい。
◉ガイドラインの現実的な運用には,治療負担と患者のキャパシティのバランスを考え,前者を減らし,後者を増やすように多職種と問題意識を共有しながら行う。
目次
1 はじめに:ガイドラインとプラクティス(現実)とのギャップを越えて
患者の年齢を見て,「とてもそれほどの高齢には見えない」と驚愕した経験は,どの医師にも少なからずあるだろう。一方,暦年齢より高齢に見える方も少なくない。このいわゆる暦年齢と生物学的年齢のギャップのことを「多様性」と呼ぶのであれば,高齢者の医療とは,このギャップ=「多様性」をどう考え,どう埋めていくかという問いに集約されると思われる。
高齢者の抗凝固療法における最大の問題点は,若年者に比べて血栓塞栓リスクと出血リスクの両方が高くなることである。そして両リスクのバランスには,上述の暦年齢-生物学的年齢のギャップに伴う多くの「多様性」が関与しており,それが高齢者の抗凝固療法を難しくしている主因である。しかしながら,その多様なリスクバランスに影響する背景因子を特定することは可能である。多様なリスクの変化から,いかに共通に存在する背景因子を拾い上げ見きわめるか。高齢者抗凝固療法を上手に施行できるかどうかは,まさにこの点にかかってくると言っても過言ではない。
日本循環器学会と日本不整脈心電学会は,2024年3月,『2024年JCS/JHRSガイドラインフォーカスアップデート版不整脈治療』1)を発表し,その中には「抗凝固療法高リスクの高齢患者への対応」の項目が新たに設けられている。そこでは,上述の高齢者抗凝固療法における共通の背景因子が一つひとつ詳細に検討されており,治療を行う上で大変参考になる。
一方で,いかに実用的なガイドラインであっても,特に高い多様性を有する高齢者一人ひとりを前にすると,はたしてそれをどうやって適用するのか,大いに悩む。そこに,ガイドラインが掲げる背景因子では一括りにすることのできない障壁を感じることも多いと思われる。
本稿では同ガイドラインの概要を解説し,それに基づいた抗凝固療法の実際の施行法を検討する。その上で,上述のいわゆるガイドラインとプラクティス(現実)とのギャップを明らかにし,そのギャップを埋めるために何をどう実践していくべきかを考えることにする。
2 高齢者抗凝固療法の基本
1 高齢者抗凝固療法における従来の診療ガイドラインやエビデンスの問題点
心房細動の抗凝固療法に関する診療ガイドラインは,いくつかのランダム化比較試験(randomized controlled trial:RCT)の結果が,その推奨度を大きく左右している。しかし,多疾患や虚弱を有する高齢者はRCTの対象として十分に含まれていないため,ガイドラインの推奨をすべての高齢者に外挿することは困難と考えられる。脳卒中予防のための抗凝固薬に関する基礎的なRCTでは,心房細動の有病率に比して,80歳以上の登録が少なかったという報告がある2)。
また抗凝固療法のリスク-ベネフィットバランス,すなわち「ネットクリニカルベネフィット」が推奨度の根拠となるが,高齢者においてはそのバランスに関して十分な検討はなされていない。実際,2023年米国心臓病学会等のACC/AHA/ACCP/HRSガイドライン3)では,出血リスク予測スコア(たとえばHAS-BLED,HEMORR2HAGES,ATRIA)は出血を起こす人と起こさない人の識別が不十分であるため,使用しないことを明確に推奨しており,代わりに出血の可逆的危険因子を軽減することを提案している。つまり抗凝固薬服用者全体においてさえ,出血リスクの把握については岐路を迎えており,ましてや高齢者における出血リスクとして何を検討すればよいかには課題が残る。
さらに,高齢になり寿命が延びるにつれて,抗凝固療法による脳卒中予防の潜在的利益は,脳卒中以外の原因による死亡や障害の競合リスクによって弱められる可能性がある。つまり抗凝固薬に関連するアウトカムが生じる前に,他のリスクで死亡や重大な障害が発生してしまい,単純にアウトカムを比較できないという理論的制約が生じるのである。数理モデルによる研究では,心房細動以外の原因による死亡の競合リスクにより,抗凝固薬の利益は大幅に減少することが示されている4)。
これらを受けて,最近発表された欧州心臓病学会(ESC)ガイドライン5)では,「高齢患者,虚弱なポリファーマシー患者,認知障害/認知症のある患者における抗凝固療法については,十分なエビデンスが得られていない」と明確に述べられている。
2 高齢者抗凝固療法の基本的な考え方
このようなガイドラインの現状をふまえると,私たちは何をよりどころにして高齢者抗凝固療法に対処すればよいかわからなくなってくる。こうした状況において,筆者は以下の2つのことを基本哲学としてとらえている。
① 心房細動を有する高齢者の3分類
② 「治療負担」の考え方
以下,これらについて概説する。
①心房細動を有する高齢者の3分類
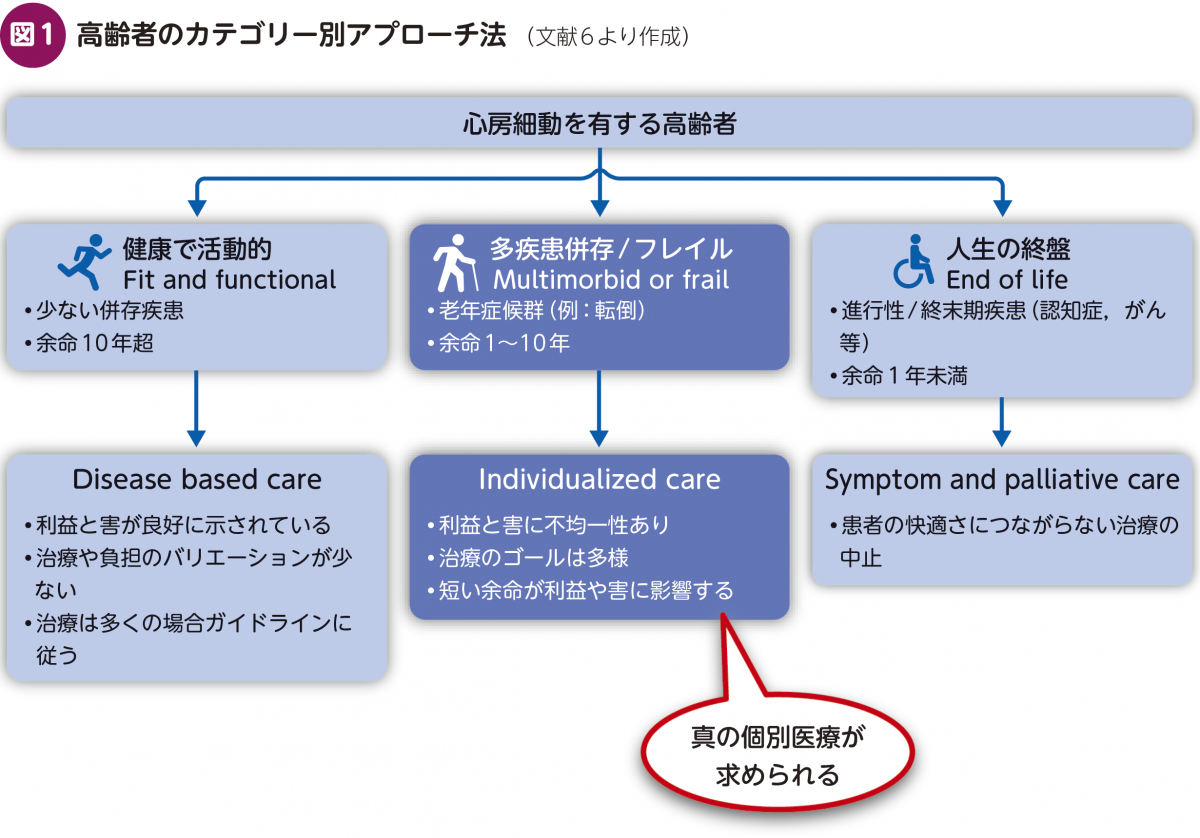
高齢者の抗凝固療法にあたり,最近の「高齢者における心房細動管理」の総説6)が非常に参考になる(図1)。この総説では,上述の高齢者における多様性を大きく3つのカテゴリーにわけて考えている。
① 健康で活動的(Fit and functional):少ない併存疾患,余命10年超
② 多疾患併存/フレイル(Multimorbid or frail):老年症候群(例:転倒),余命1〜10年
③ 人生の終盤(End of life):進行性/終末期疾患(認知症,がん等),余命1年未満
このうち“Fit and functional”は,“Disease based care”,すなわち身体的な「疾患」を第一の関心領域とし,若年者と同等と考えガイドラインに基づいた治療を基本とする。一方,“End of life”になると“Symptom and palliative care”,すなわち症状,QOL,快適さに焦点を当てた緩和ケアである。具体的には抗凝固薬を中止するという選択である。これには患者の生活や取り巻く環境,家族と本人の意思が規定因子となる。ある程度の個別性はあるが,ゴールは抗凝固薬の中止あるいは非投与であり,そのタイミングについては次の“Multimorbid or frail”ほどの多様性はないと思われる。
“Multimorbid or frail”,つまり“Individualized care”こそが多様性が花開く領域であり,そのリスク-ベネフィットバランスは不均一でゴールも一律でなく,真の個別医療が求められる。ではこの領域では,何を評価し,どう意思決定を行っていけばよいのだろうか。
②「治療負担」の考え方
複数の慢性疾患や様々な背景をもつ患者は,ボリュームの多い治療に負担を感じている。こうした患者の負担は「治療負担(treatment burden)」と呼ばれ7),患者のキャパシティ(受け入れ能力)とのバランスが大切とされている(図2)。抗凝固薬の治療負担とはもちろん出血リスクであり,妥当性に疑問があるとはいえ,上述のHAS-BLEDスコア(表1)8)による評価をしておきたい。治療負担を増大させる因子として出血リスクの程度,ポリファーマシー/薬物相互作用,転倒リスク/認知症,他の疾患の管理などが含まれる。一方,患者のキャパシティとしては,抗凝固薬への理解,家族・福祉介護スタッフのサポートのほかに,脳卒中や出血に対しての心構えや不安の度合いといった,その人の価値観や好みに基づいたレジリエンスが考えられる。
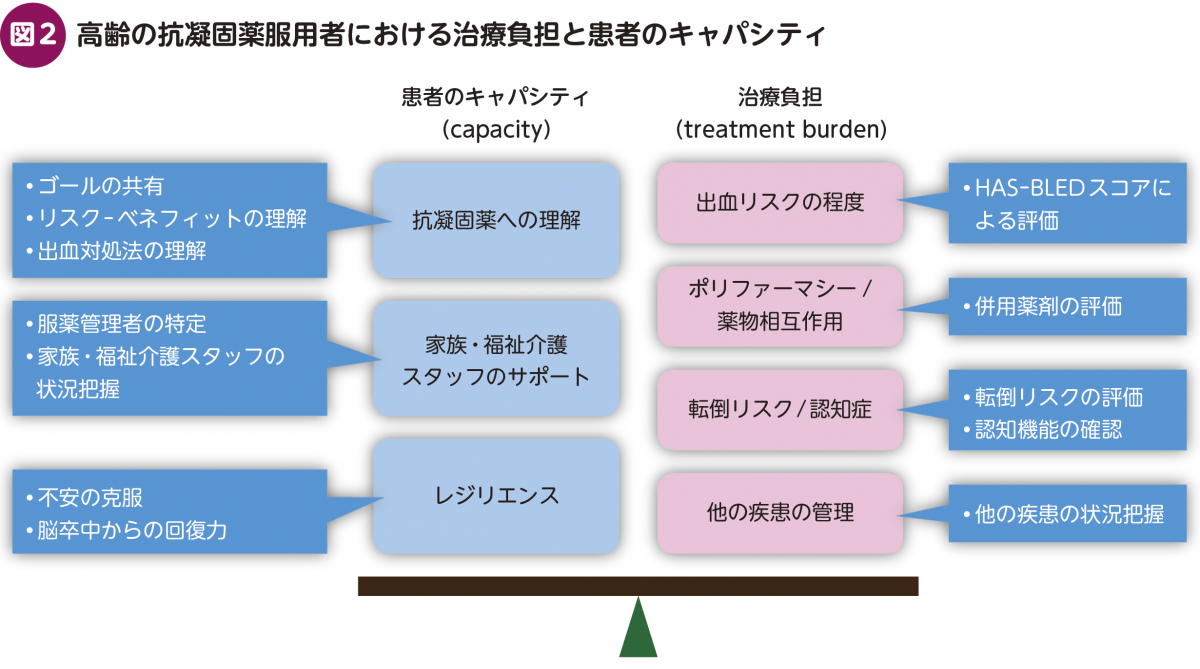

まず患者の出血リスクとして,血圧,肝腎機能,脳卒中/出血の既往,併用薬剤/飲酒についてチェックする。また抗凝固薬を服用することについては,脳塞栓症を予防すること,出血リスクより脳塞栓予防効果が上回ることを説明し,出血時の対処法などへの理解を確認する。さらに家族・福祉介護スタッフのサポート状況をよく聞き取りし,服薬アドヒアランス,転倒リスクの把握と,多職種での対処が可能かどうかについても確認したい。
このように治療負担と患者のキャパシティをそれぞれ構造的に理解することで,患者の多様性をある程度整理して理解できると考える。これらの要素をさらにエビデンス,特に日本のリアルワールドテータを参照しながら詳細に検討し,推奨度を提示しているのが,今回のJCS/JHRSガイドラインフォーカスアップデート版1)である。
3 DOACかワルファリンか?
近年,直接経口抗凝固薬(direct oral anticoagulant:DOAC)のリアルワールドデータが蓄積され,高齢者においてもDOACがワルファリンより優れているという報告が多くみられる。
第3相RCTのメタアナリシスのサブ解析9)をはじめ,老人保健施設入所中の高齢者対象の登録研究,大規模データベースによる比較研究等における有効性,安全性の比較では,そのいずれも,あるいはいずれかにおいて,DOACがワルファリンを有意に上回った。75歳以上の日本人の非弁膜症性心房細動患者2万6202人を対象としたANAFIEレジストリ10)では,DOAC服用患者において,良好にコントロールされたワルファリン服用患者に比し,脳卒中/全身性塞栓症,大出血および総死亡が有意に少ないことが明らかになった。
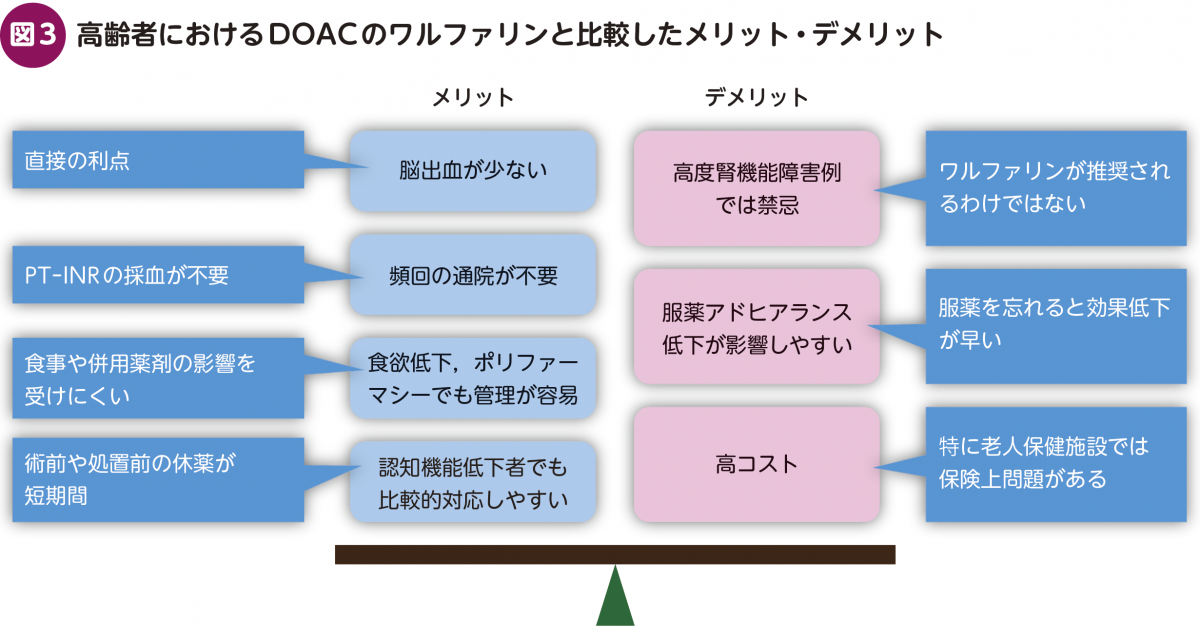
高齢者におけるDOACのメリットとしては,①脳出血が少ない,②PT-INRの採血が不要なので頻回の通院が不要,③食事や併用薬剤の影響を受けにくいので,食欲低下,ポリファーマシーでも管理が容易,④半減期が短く,術前や処置前の休薬が短期間ですむため,認知機能低下者でも比較的対応しやすい,などが挙げられる。一方デメリットとして,①高度腎機能障害例では禁忌(後述),②服薬を忘れると効果低下が早いため,服薬アドヒアランス低下例では不利,③高コスト,などが挙げられる。特に老人保健施設の一部では,医療費の包括払いから支払い困難となることなどが挙げられる(図3)。筆者は,ガイドライン上ワルファリンのみ推奨されている僧帽弁狭窄症,機械弁の症例,コストの点で困難な場合以外は,DOACを第一選択としている。
どのDOACがよいかについてはhead-to-headの試験が存在せず,明確な見解はない。腎機能や服薬アドヒアランスの要素を考え,使いやすいものを選ぶようにしたい。

一方,FRAIL-AF11)は,国際標準比(INR)ガイド下でビタミンK阻害薬(VKA)からDOACに切り替える群と,VKA治療を継続する群でのアウトカムを比較した試験だが,VKA(ワルファリン)からDOACへの切り替えは,より多くの出血性合併症の増加〔ハザード比(HR)=1.69(95%CI:1.23〜2.32)〕と関連することが示された。なお,血栓塞栓性合併症は減少しなかった。この結果からは,以前からINR管理良好なVKAを服用しているフレイル高齢者は,あえてDOACに変更しなくてもよいということが言える。
3 ガイドラインアップデート版の解説と現場での使い方
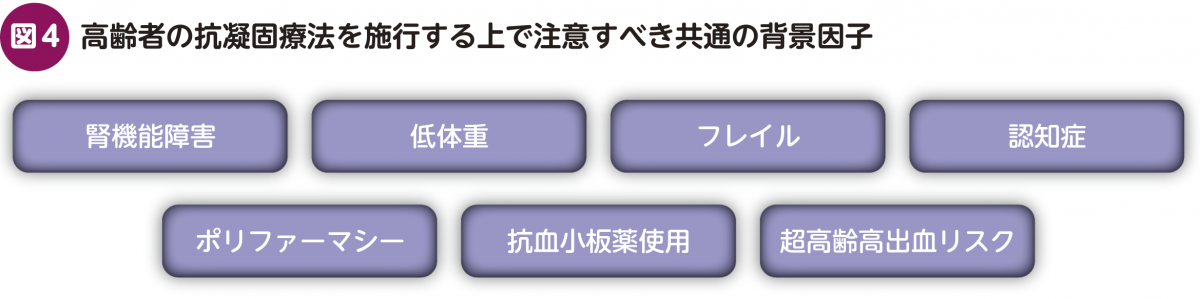
『2024年JCS/JHRSガイドラインフォーカスアップデート版不整脈治療』では,高齢者の抗凝固療法を施行する上で注意すべき共通の背景因子として,7項目を挙げている(図4)。各項目につき要点を述べ,実際の運用方法について私見を交えながら解説する。